IDH1/2野生型胼胝体胶质瘤的手术治疗
发布时间:2021-03-19 10:36:48 | 阅读:次| 关键词:
- [案例]“虽小,却危及性命” 脑干海绵状血管瘤出血成功手术重
- [案例]脑海绵状血管瘤“吃透”的中脑,脑干出血急送ICU的她如
- [案例]6岁男孩车祸“撞出”脑肿瘤,为何“因祸得福”?
- [案例]国际颅底教授“零并发症”全切较大颅咽管瘤,35岁精英重
- [案例]北美可能再也没有比SickKids更好的儿童医院了
- [案例]视路胶质瘤治疗陷困局:近失明患者该如何突破“切不净
胶质母细胞瘤是较常见的恶性星形胶质源性肿瘤,占全部中枢神经系统肿瘤的47.1%,发病率为3.20 / 10万人/年。尽管有较好的治疗,中位总生存率约为16个月。一般来说,胶质母细胞瘤的治疗是基于尝试完全切除对比增强肿瘤,然后进行辅助治疗。然而,对较初浸润胼胝体的胶质母细胞瘤的治疗仍有争议。这些肿瘤具有特征性的生长模式,或多或少地侵犯两个大脑半球。较常见的是发生在额叶,但也可在顶叶和枕叶发现。如果两个大脑半球几乎同样被浸润,它们就被称为蝴蝶胶质母细胞瘤。临床上,这些肿瘤有广泛的症状表现,包括定向障碍、局灶性癫痫以及昏迷和哑状态。由于这些肿瘤侵犯的范围很大,完全切除通常是不可能的。此外,一些作者认为,即使尝试全切除也过于激进,可能导致临床病情恶化更快,并延误辅助治疗。因此,直到较近,通过肿瘤活检的诊断和分子图谱被广泛支持的尝试,总肿瘤切除术。然而,越来越多的作者发表的数据强调了切除胼胝体胶质母细胞瘤(ccGBM)的好处,特别是在不加重持续神经功能障碍的情况下提高了总生存率。不幸的是,在以前的研究中缺乏一致的肿瘤分子图谱,这导致了对手术切除对这类肿瘤存活的好处的有争议的解释。IDH突变是提高胶质母细胞瘤总生存期(OS)的独自预后因素。
胼胝体胶质瘤的治疗仍然是一个有争议的问题
胼胝体胶质母细胞瘤是侵入大脑高度活跃区域的少见肿瘤,这导致了一个困难的治疗决策过程,并提出了一个个性化的方法。治疗有表现力的肿瘤的决定性挑战在于如何在避免进一步的神经损伤和缓解已经存在的神经损伤之间取得微妙的平衡。由于肿瘤明显的肿块效应可能会迅速导致严重的神经功能恶化,一般不排除肿瘤切除术。同时,为了使患者获得较大的生存效益,也需要一个较佳的神经肿瘤治疗方案。在我们的研究中,我们试图解决这个难题,并确定不同的治疗策略在多大水平上影响神经和肿瘤的结果。我们的数据显示,促使决定手术切除肿瘤的主要因素是肿块效应,这导致切除队列中肿瘤体积增大,我们使用广义线性模型进行测试。我们能够证明这种肿块效应可以在计算风险的情况下得到合适治疗,且术后不会丧失功能。这一观察结果显示了我们回顾性研究的一个重要局限性,因为大的肿瘤从来没有通过活检和辅助治疗来治疗,只是由于快速进展性神经功能恶化的和相关的辅助治疗能力。Chaichana等人也报道了细胞减少的重要性,他们能够证明,即使手术切除伴有更高的手术相关并发症风险,细胞减少也能导致良好的神经结果,并好转功能表现。
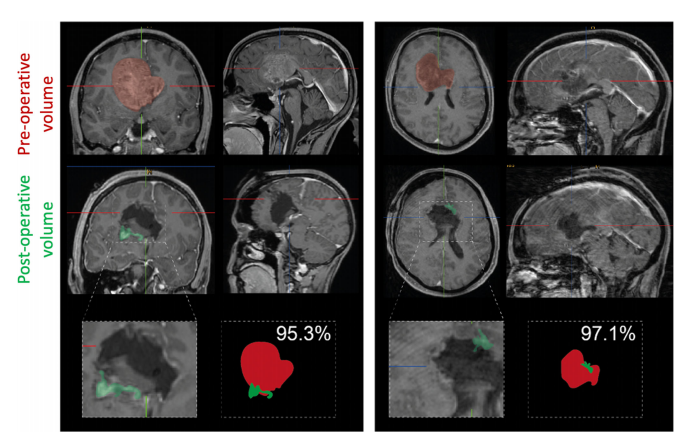
图示:2例侵犯胼胝体的胶质母细胞瘤患者接受了全切除;图示术前(红色)和术后(绿色)肿瘤体积
手术切除可好转生存结果而不增加神经系统的发病率
与其他作者一样,我们证明了接受肿瘤切除术的患者的生存期受益。然而,与其他已发表的作品相比,在我们的队列中,生存益处的程度明显较低。这是由于活检组好转了结果。相比之下,已经发表的数据表明,未切除的患者的生存期在1.3个月到3.5个月之间。相比之下,我们的活检组患者的中位生存期为7.2个月,与以前的报道相比有了的提高。这一方面是由于对大多数患者进行了辅助治疗(主要是放化疗联合),另一方面,在比较研究中,缺乏辅助治疗的患者比例很高。值得注意的是,肿瘤切除术好转了患者的生存,但没有导致神经功能障碍发生率的增加。此外,与活检患者相比,接受手术切除的患者在治疗1年后表现出更好的神经系统预后。这一结果可以解释为总切除成功缩小肿瘤体积达95%以上。这导致了肿瘤相关水肿和肿块效应相关症状的减少。
结论
我们的研究旨在分析肿瘤切除对目前文献中描述的较大的IDH野生型胼胝体胶质瘤(ccGBM)队列的影响。我们证实切除ccGBM是可行的,并能提高总生存率。按照胶质母细胞瘤较大切除的常见做法,可以在不加重神经系统状况的情况下实现全切除。此外,在随访3个月时,与活检患者相比,全切除患者的功能结果甚至有可能得到好转。因此,手术切除可能存在风险,但在治疗ccGBM时应予以考虑。
参考资料:DOI:10.1007/s00701-020-04623-z

- 所属栏目:胶质瘤
- 如想转载“IDH1/2野生型胼胝体胶质瘤的手术治疗”请务必注明来源和链接。
- 网址:https://www.incsg.com/jiaozhiliu/735.html
- 更新时间:2021-03-19 10:35:19







