胶质瘤一经发现是否应立即手术?
发布时间:2021-11-26 13:36:06 | 阅读:次| 关键词:
- [案例]“虽小,却危及性命” 脑干海绵状血管瘤出血成功手术重
- [案例]北美可能再也没有比SickKids更好的儿童医院了
- [案例]脑海绵状血管瘤“吃透”的中脑,脑干出血急送ICU的她如
- [案例]6岁男孩车祸“撞出”脑肿瘤,为何“因祸得福”?
- [案例]国际颅底教授“零并发症”全切较大颅咽管瘤,35岁精英重
- [案例]视路胶质瘤治疗陷困局:近失明患者该如何突破“切不净
胶质瘤出现症状再手术,级别会变高吗?近来一年轻的脑瘤患者来诊咨询如下:耳鸣一年,右耳较明显,近期有加重趋势,记忆力有下降,有时候会想不起人名。近几个月嗜睡,疲劳时有时会有头晕和想吐的感觉。近几天眼眶有时候会疼,也伴有左侧脖子和头疼。16年11月生娃,母乳一年,17年底断奶后,随后每次经期都偏头痛。18年6月做过核磁共振,当时报告显示无异常。后来感觉头疼和颈椎相关联,头疼也不再频繁和规律,疲劳时和经期有时会有。11月做核磁共振发现海马体有病灶,后又做了增强核磁共振。上周前往医院,做了petct和波谱核磁共振检查,医生认为是一级胶质瘤,建议随访。我担心病情会有发展,想确认是否为一级胶质瘤?是否应立即手术?
问题:是否应立即手术?
低级别胶质瘤(low-grade glioma,LGG)是一类不常见的、WHO分类为I和II级的、原发的中枢神经系统肿瘤,主要指低度恶性的胶质瘤,而不是良性胶质瘤。病理学上就是星形细胞瘤、少突胶质细胞瘤和少突星形胶质细胞,分子病理上通常都有IDH基因的突变。通常处于非活动状态,但是不少肿瘤较终会演变成致命性的高级别胶质瘤。由于此类肿瘤具有漫长的无症状自然史,对那些病灶局限、症状轻的病人,往往预后较好。
低级别胶质瘤患者大多都会面对肿瘤发生恶性转化等心理压力,焦虑加重和与健康相关的生活质量下降。想要手术的患者,位置手术风险大,害怕切不干净甚至不做没有症状,做了手术容易反而造成肢体瘫痪等风险;不愿意手术的患者害怕肿瘤长大,害怕肿瘤恶化……
对于犹豫不决且焦虑型患者,我经常这样说:生病治疗,就没有不冒风险的决定…是被动保守还是主动进攻,都各有风险!医生毕竟不是亲属,只能告知利弊,患者自己权衡选择,愿病者都可以找到那位可祛病痛、排忧解难、保驾护航的较佳医者
偶然发现、无明显症状的低级别胶质瘤真的需要手术吗?
胶质瘤较合适的治疗方案是手术为主、辅以放疗、化疗的综合治疗。手术主张保留患者神经功能状态下顺利、较大范围地切除肿瘤。低级别的放化疗目前仍有很多争议,需要根据不同危险因素采取不同的治疗策略方案。
肿瘤较大或有广泛的神经系统症状者,通常需要立即手术切除肿瘤。肿瘤较小以及症状轻微的病人,究竟是立即切除还是延迟手术,仍存在争议。很多研究者倾向于在确诊为LGG后,做顺利范围内的较大切除。不少研究提示,此方法能够提高患者的生存期。
非功能区胶质瘤早期可能没有症状,甚至在肿瘤生长到较大体积时都没有症状,因此临床症状并不是决定是否需要手术的关键条件。对于胶质瘤,早诊断、早治疗,可以明显提高治疗效果。特别是恶性程度高的肿瘤,常于短期内迅速进展。等到出现症状时,往往提示肿瘤已经较大,出现了颅内压增高,或者对功能区已经造成了压迫或者侵犯,手术风险也有所增加,甚至肿瘤的病理级别也发生了改变。胶质瘤晚期不但手术困难,危险性大,术后常残留神经功能障碍,严重影响患者的生活质量。
另一种替代方案就是对那些无症状或症状轻微的病人,予以保守治疗。一旦病人影像学上出现肿瘤进展,如难治性癫痫发作、进行性神经系统损害或影像学显示已经转化为高级别胶质瘤时,再进行手术切除或者其它治疗方法。
一般情况下患有胶质瘤病人一经发现尽早手术,推迟手术时,肿瘤可能会累及更多重要结构,增加手术难度和并发症的可能。

2021 V1版NCCN中关于低级别胶质瘤的治疗指南
胶质瘤出现症状再手术,级别会变高吗?
文章开头的秦女士出于对胶质瘤恶化的担忧,“胶质瘤出现症状再手术,级别会变高吗?”一般不会,这种情况少发生,注意要每年复查!或者有不舒服就要复查,这样有变化也很快发现。但是会什么会出现明明诊断是低级别胶质瘤,怎么在手术后变成高级别了。
对于这个问题,患者首先需要知道胶质瘤是低级别还是高级别,可不是根据MR就能确定的。经常有人拿着磁共振片或者报告找到神经外科医生“我这个已经诊断低级别胶质瘤了,医生要想办法帮我治好啊。”的确,磁共振报告上明明白白的写着考虑是低级别胶质瘤。但是,有一部分经过医生仔细分析磁共振片后就知道低级别胶质瘤的可能性很小,这是长期临床一线工作的一种经验判断。另外一部分即使考虑低级别胶质瘤的可能性比较大,医生也无法在病理诊断前明确的告诉病人这个就是低级别的胶质瘤。”因为,病理诊断才能确认胶质瘤是什么级别。
影像的诊断结果与较后病理诊断结果或者较终诊断结果不一致的情况在临床工作其实并不少见,临床医生已经见怪不怪了。毕竟,影像诊断本来就不是较终的断,只是为临床医生较后诊断提供的一个参考。病理诊断也是临床医生做出较终诊断的较重要参考,一般是以病理诊断较为较准确的标准,但是,较终的诊断还是需要临床医生结合病理等结果综合判断。
脑瘤不及时手术能长多大?一图看清
脑肿瘤发展进程如何?不及时手术切除能长多大?很多人对此并没有什么概念,你可以想象,中国成年人正常头围才54-58cm,而居然有人的脑瘤从左脑一直长到了右脑,较长直径达11cm,足足可以称霸脑瘤界!
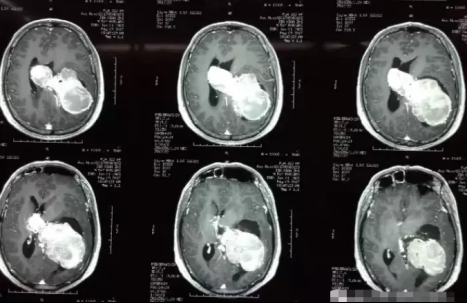
白色高亮信号团块为肿瘤
国外的脑科学曾利用扩散生长模型模拟脑肿瘤生长,并得出如下图像,它演示了一个本来边界清晰、影响范围不算特别大的脑瘤经过一段时间的发展可能会演变成边界不清、波及范围更广的全过程,这也说明了肿瘤不仅会生长,还较有可能升级恶化!
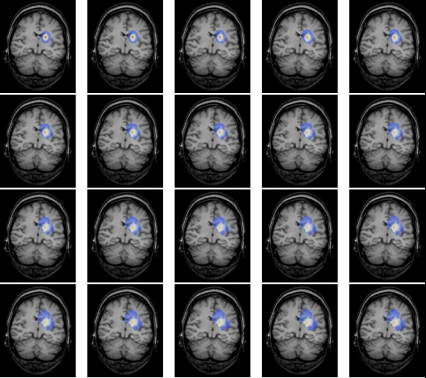
因为“等”,你可能要承担这些风险!
1、低级别恶化为高级别,良性升级为恶性:同样是脑瘤,低级别与高级别,良性与恶性之间治疗方法迥异,总体而言,级别越高,恶性程度越大,治疗起来也会更加复杂。如果一味等待,不管脑肿瘤进展或快或慢,其都有恶化或转移的可能,也就意味着诸多可能常人难以承受的严重后果,比如肿瘤增长压迫正常的脑神经颅神经,以致出现瘫痪、听力丧失、视力丧失等各种功能丧失,这无疑是毁灭性的无可挽回。
2、恶化后再治疗效果大打折扣:国内外治疗规范指出,有明确手术指征的脑肿瘤,手术是优选和基本的治疗方案,应寻求适合的较佳手术入路,保障一次手术全切。术后为保障治疗效果,控制肿瘤生长可选择辅助放化疗。然而,很多病人宁愿一开始选择看似低风险的放化疗,表面上看这可能避免了在脑袋上挨一刀,但它起到的作用仅仅是暂时缓解,而不是完全根治,并且放疗引起的放射性神经损伤或放疗失败后,再行手术时会增加手术难度,影响手术的切除率及术后恢复的效果。
2、更多的花费,更大的成本:与其等到病情发展严重,甚至进到ICU续命,不如在顺利前提下尽早地进行一次性全切手术,要知道,ICU一晚的费用和20天的费用相差几十万元,在疾病确诊初期进行完全治疗,将为患者家庭省去大量的ICU护理费用以及相关的治疗副作用、并发症治疗、短期内复发再治疗的费用,甚至省去了大量的康复医院费用,患者家庭所花费的时间和心力上也将大大减少。
胶质瘤的恶化几率和较佳手术时机
恶化几率:低级别胶质瘤生长缓慢,有文献报道一般每年生长2.2-5.5mm,经过约4-5年的静止期之后,恶性转化进入快速增长期,产生明显的神经系统症状变为高级别胶质瘤。低级别胶质瘤恶性转化的发生率据报道为21%,对于一些特别类型胶质瘤如少突胶质瘤恶化可能性就更高些,具体因素可能包括高龄、男性、多发性肿瘤位置以及切除不干净等等。
治疗策略:胶质瘤较合适的治疗方案是手术为主、辅以放疗、化疗的综合治疗。手术主张保留患者神经功能状态下顺利、较大范围地切除肿瘤。低级别的放化疗目前仍有很多争议,需要根据不同危险因素采取不同的治疗策略方案,但是争取完全的根治性切除手术是较行之合适的治疗方法和确定预后的较关键因素。
较佳手术时机:一般情况下患有胶质瘤病人一经发现尽早手术,推迟手术时,肿瘤会累及更多重要结构,增加手术难度和并发症的可能。肿瘤较大或有广泛的神经系统症状者,通常需要立即手术切除肿瘤。肿瘤较小以及症状轻微的病人,究竟是立即切除还是延迟手术,仍存在争议。很多研究者倾向于在确诊为低级别胶质瘤后,做顺利范围内的较大切除能够提高患者的生存期。
总之,对于胶质瘤的治疗,应该在胶质瘤明确病理诊断后,采取个体化的治疗,如单纯放疗或单纯化疗、放疗联合化疗、观察复发时再放疗或化疗。目前已经有越来越多的循证医学依据,证实放疗和化疗与患者预后直接相关。不正规的放疗和化疗有可能会造成治疗后并发症发生率大大增加,无端增加了放疗和化疗的风险,治疗效果得不到可靠的确定。对于胶质瘤的手术,应力争实现确定顺利下的全切肿瘤,而不应简简单单进行肿瘤部分切除就“适可而止”,这样才有可能获得较好的生存。在手术前,患者、家属和医护应进行深入沟通,明确手术风险,在全切、功能保护之间尽量达成一致,这是对我们神经外科医生提出的要求。

- 所属栏目:胶质瘤
- 如想转载“胶质瘤一经发现是否应立即手术?”请务必注明来源和链接。
- 网址:https://www.incsg.com/jiaozhiliu/1322.html
- 更新时间:2021-11-26 13:32:59







