鞍结节脑膜瘤手术“失明”如何避免?INC国际福洛里希教授研究释疑
发布时间:2023-12-15 14:25:32 | 阅读:次| 关键词:鞍结节脑膜瘤手术
- [案例]视路胶质瘤治疗陷困局:近失明患者该如何突破“切不净
- [案例]“虽小,却危及性命” 脑干海绵状血管瘤出血成功手术重
- [案例]脑海绵状血管瘤“吃透”的中脑,脑干出血急送ICU的她如
- [案例]6岁男孩车祸“撞出”脑肿瘤,为何“因祸得福”?
- [案例]国际颅底教授“零并发症”全切较大颅咽管瘤,35岁精英重
- [案例]北美可能再也没有比SickKids更好的儿童医院了
鞍结节(TS)脑膜瘤占全部颅内脑膜瘤的5–10%,起源于鞍结节的硬膜,是视神经管和视交叉沟外部的交界处(常见的起源部位)。视觉障碍是常见的临床表现,高达80%,因为鞍结节和视交叉之间有着密切的解剖关系。鞍结节脑膜瘤起源于视交叉下方,肿瘤长大后会往上、往外侧推移视神经,并且经常有高达67%的肿瘤侵犯视神经管,导致视力下降和视野缺损。根据近期发表的文献,视觉缺陷通常是不对称的,说明了肿瘤非中线起源,故可以将鞍结节脑膜瘤区别于视路胶质瘤。
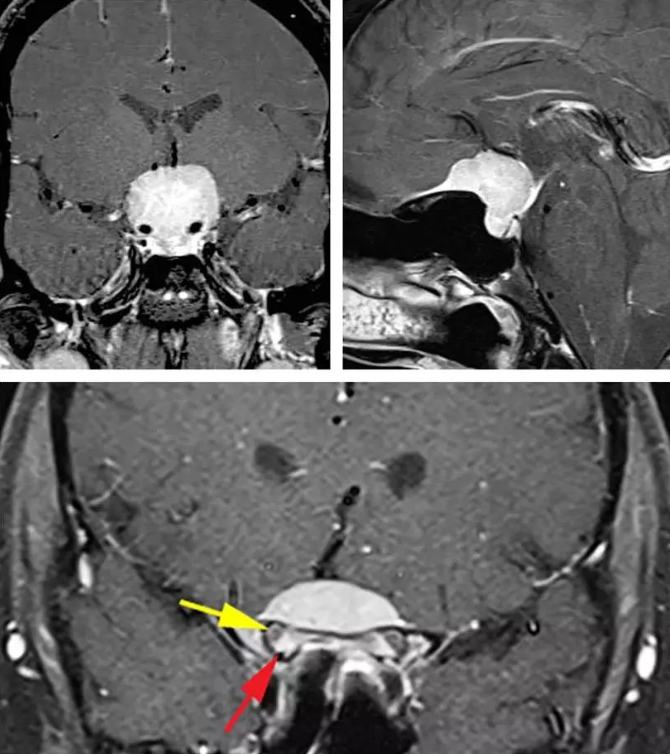
图:典型的鞍结节脑膜瘤体积大并且挤压、包绕血管。肿瘤的影像学表现也具有特征性:鞍内不扩大(左上图)和额底可见脑膜尾征(右下图)。下图提示病变已经累及双侧视神经管,而且以右侧为甚。红色箭头指的是视管内强化的肿瘤,黄色箭头则是指被移位的视神经。
鞍结节脑膜瘤的较佳治疗,是手术策略,仍然存在争议。欧洲神经外科协会(EANS)颅底外科委员会及其成员INC法国Sebastien Froelich教授和该领域的其他专家成立了一个特别工作组,针对该领域一些有争议话题的新进展,发布《Surgical management of Tuberculum sellae Meningiomas:Myths,facts,and controversies》,从欧洲的角度为这些肿瘤的手术管理提出建议。下文整理了论文中关于鞍结节脑膜瘤治疗部分富于争议的问题,看看INC福洛里希教授如何建议。


论文截图
鞍结节脑膜瘤手术评估
Q:需要进行放射影像评估吗?
使用完整的术前神经放射学检查,包括MRI和CT扫描。DSA血管造影在目前的实践中可能被认为是过时的。术后一开始MRI检查应在3个月内完成。如果是全切除(GTR),可以每年进行一次MRI检查。根据组织病理学数据、放射外科的可能适应症(在不完全切除的情况下)以及手术并发症的存在,在特定情况下可以对此进行调整。
Q:需要进行神经眼科评估吗?
考虑到视力受损的可能性很高,手术前和手术后3个月(如果有新的症状,则应提前)进行详细的神经眼科检查,包括视力、视野检查、光学眼底镜检查、光学相干断层扫描(OCT)和动眼神经功能检查。应鼓励使用客观评分系统,如VIS,以便在手术前后进行评估。
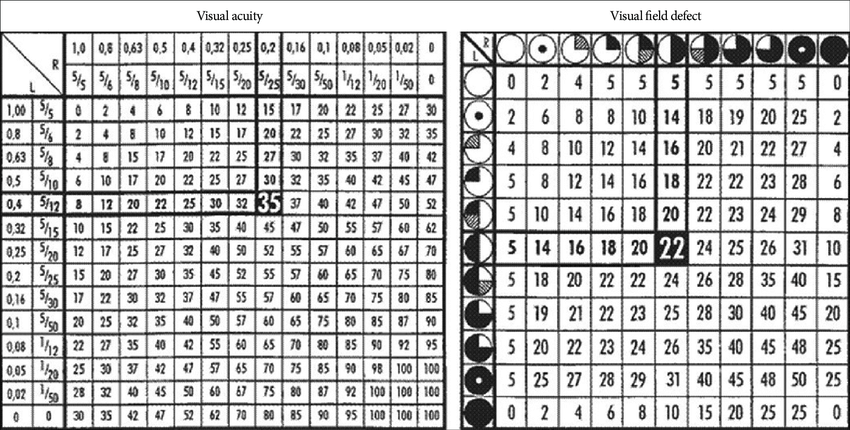
VIS(视力损害评分)
Q:鞍结节脑膜瘤需要内分泌评估吗?
在手术前进行完整的内分泌评估,然后在术后1周和3个月进行术后评估。这包括术后4-5天每天监测液体摄入和尿量,并测量尿液比重,以检测下丘脑-垂体后叶轴的任何异常。是在围手术期未使用类固醇时,需要注意皮质醇低下和/或其他内分泌紊乱的发生。
鞍结节脑膜瘤手术入路
许多经颅入路已被成功地用于切除鞍结节脑膜瘤,即标准翼点入路、额外侧入路、单侧额下入路、双侧额下入路、眶上锁孔入路、外侧眶上入路、额底纵裂入路、上纵裂入路。每一种手术入路都有其优缺点,引起了一些重要的讨论。
Q:选择单侧入路还是双侧入路?
大多数作者报告,由于早期外科系列报道的并发症,单侧入路逐渐取代了双额开颅术,取得了良好的效果。使用单侧入路治疗鞍结节脑膜瘤,因为它有更好的机会实现顺利切除,发病率低。双侧入路虽然在理论上有一些优势,但已被多数颅底中心逐渐放弃。
Q:单侧开颅选择哪一侧进行开颅?
相对较低的缺血/出血并发症发生率(0-5%)似乎支持更流行的从侧面接近肿瘤的策略,因为视力较差通常与更重要的视神经管受累有关,其理由是早期进行硬膜外减压视神经并保留未受损/受损较小的视神经。另一种可能性表现为从较受损的视神经对侧接近肿瘤。这种方法的基本原理是,它可以直接看到受损视神经和视神经管的下内侧面,这在同侧入路中是一个盲区。这可能是一个合适的选择,是在内侧视神经管受累的情况下。这种方法还意味着在从视神经上切除肿瘤的过程中,对受损的视神经进行轻微操作,可能会好转视觉效果。对侧入路有两个主要缺点:一,有可能损伤未受损/受损程度较轻的视神经;二,控制颈内动脉外侧的肿瘤部分(如果存在)存在困难。
在视力较差的一侧使用同侧入路,以便进行早期硬膜外视神经减压术,并避免与非受损视神经活动相关的并发症(在对侧入路的情况下)。然而,对侧入路仍然是一种合适的选择。这种选择基本上是基于外科医生的经验和偏好。
Q:选择经颅入路与内窥镜入路?
内镜下经鼻入路(EEA)治疗颅底脑膜瘤越来越流行,这是颅底界较具争议的问题之一。从下方接近肿瘤具有一些理论上的优势,例如可以早期移除硬脊膜附着处附近的骨头,可以早期270°减压视神经管,早期断开肿瘤血管,更好地显示和保存供应视交叉的上垂体和ACA,避免大脑回缩。EEA的一个主要缺点是由于具有挑战性的重建增加了脑脊液瘘的风险。然而对于技术高超的神经外科医生,这种性质的并发症已经大大减少。其他的缺点包括难于切除位于视神经管上及外侧的肿瘤,手术自由受限,以及在发生大血管损伤时无法获得足够的血管控制。EEA与不的鼻窦炎发病率相关,可能对患者的生活质量产生不利影响。扩大EEA需要更地切除中鼻甲等鼻结构,并增加鼻粘膜的活动度。当特别处理鞍平面/鞍结节脑膜瘤时,EEA后的长期鼻生活质量降低。经颅入路和EEA均可发生嗅觉缺失。
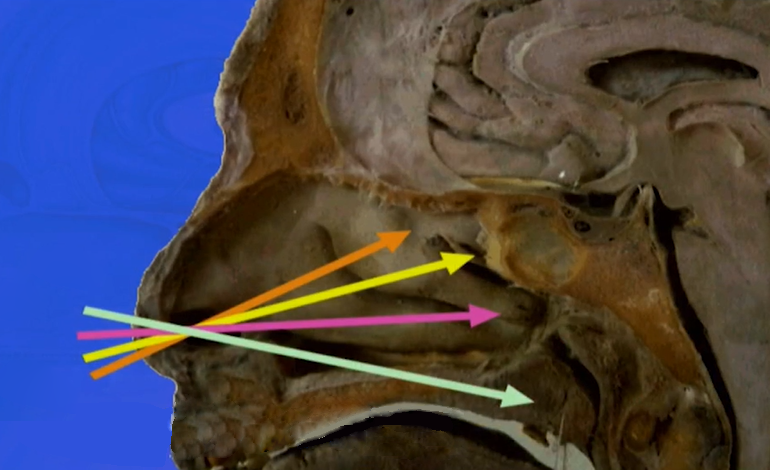
内镜下经鼻入路(EEA)图示,图自Sebastien Froelich教授演讲截图
EEA的相对禁忌症似乎应该根据手术团队的经验技术等进行调整。Magill等人近期发表了一篇有趣的论文,其中根据其复杂性分类(基于肿瘤大小、视神经管侵犯和血管包裹),两个中心的结果(一个更倾向于内镜入路,另一个倾向于经颅入路)未能显示EEA和经颅入路在肿瘤复发时的视觉结果(视觉好转或视觉恶化)有差异。因此,作者建议,手术入路的决定应根据单个病例进行调整,同时考虑解剖学、外科医生的经验以及患者的期望。使用经颅入路,因为这是一种由国际上大多数颅底中心定期进行的技术,具有良好的效果,并且不受肿瘤大小或血管包裹的限制。通过鼻内途径进行的手术仍然局限于少数已知的EEA颅底中心,而且在选定的病例中,肿瘤形态和视觉功能方面都存在局限性。
Q:术中视神经管应该打开吗?
在鞍结节脑膜瘤手术中,视力恶化或缺乏好转仍然是一个重要问题。一些作者强调了在肿瘤切除前减压视神经的重要性,以尽量减少视神经操作。一些作者在术中清楚地显示了镰状韧带视神经过渡处的变色区域。这部分神经对术中操作敏感,因此部分解释了术后观察到视力恶化的情况。一些作者还建议,只有当肿瘤吞噬或移位视神经时,以及当术中难以识别同侧视神经时,才进行硬膜外前床突切除术。硬膜外前床突切除术的风险(虽然很小),如视神经损伤、血管损伤、脑脊液漏和海绵窦前壁暴露导致的颅神经麻痹,也值得考虑。
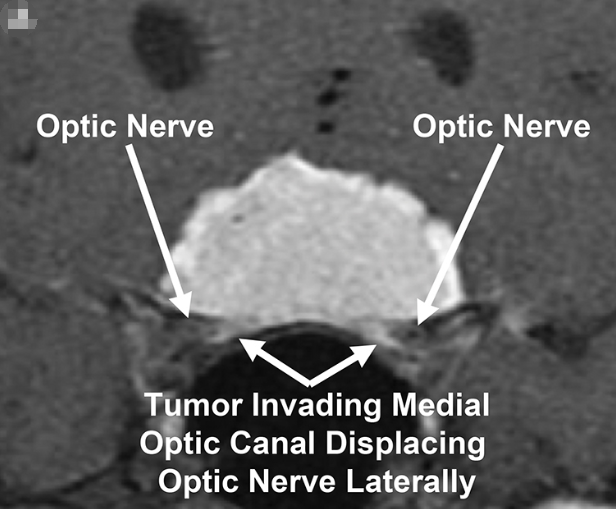
图:冠状位增强后T1加权MR图像显示双侧视神经管被鞍结节脑膜瘤侵犯
在开始肿瘤切除前进行视神经减压,这似乎与良好的视觉效果有关,或者至少在降低手术导致的视觉退化率方面。尽管如此,这在很大水平上取决于多种因素,如视神经管侵犯的严重程度、视力损害的程度,以及外科医生对所需技术技能的信心。
总结:
·患者应接受术前放射学检查,包括MRI和CT扫描。术后应在3个月内进行一次MRI检查,然后每年重复一次。
·术前和术后3个月应进行详细的神经眼科检查,包括视力、视野检查、眼底检查、OCT和动眼神经功能检查。应鼓励使用VIS等评分系统,以便在不同的手术系列之间进行比较。
·应进行完整的术前和术后内分泌评估。
·Sebastien Froelich教授等强烈鼓励在报告手术系列的结果时使用分类,以便在不同的手术方法和不同系列之间进行比较。
·使用单侧入路。大多数作者的优选方法是在视力较差的一侧采用同侧手术。
·使用颅底入路,其基本原理是减少脑压板压迫,对肿瘤进行早期断流术,并对受累较多的视神经进行早期减压。外侧裂的广泛开放是不必要的。
·鉴于缺乏关于OCI发病率和模式的证据,常规硬膜外视神经管开放的选择仍需根据实践模式(取决于肿瘤的扩展)和外科医生的偏好来决定。
·在开始肿瘤切除前对视神经进行减压,这似乎与良好的视觉效果有关,或者至少在降低手术导致的视觉退化率方面。
·在大多数神经外科中心,经颅入路仍然是优选。通过鼻内途径进行的手术仍然局限于少数已知的EEA颅底中心。在某些病例中,由于肿瘤形态的限制和对视觉功能的优势,手术仍有局限性。
INC(International Neurosurgeon’s Circle)是一个专注于神经外科领域教授学术交流的医生集团。INC旗下国际神经外科顾问团(World Advisory Neurosurgical Group,WANG)成员均是来自国际各国神经外科不同细分领域的教科书级别专家。作为联接中外神经外科领域专家的纽带,集团近年组织国际神经外科教授专家来我国开展学术交流、技术探讨,并开展高难度手术;与国内多家医院展开合作,促进了国内外神经外科的共同发展进步,也为国内外神经外科患者提供了更多新的治疗选择。

- 所属栏目:脑膜瘤
- 如想转载“鞍结节脑膜瘤手术“失明”如何避免?INC国际福洛里希教授研究释疑”请务必注明来源和链接。
- 网址:https://www.incsg.com/naomoliu/3603.html
- 更新时间:2023-12-15 14:21:56







