鞍结节脑膜瘤生存期多长?内镜辅助鞍结节脑膜瘤开颅手术的价值
发布时间:2020-07-01 13:57:19 | 阅读:次| 关键词:
- [案例]INC巴教授“禁区”手术图解案例六 | 全切巨大桥脑海绵状
- [案例]“我的天,我做过手术吗?!”海绵窦区肿瘤术后当天,
- [案例]为避免终身依赖呼吸机,我选择接受高难度脑干手术
- [案例]良性又令人害怕?垂体瘤侵袭视神经、压迫脑室,一次全
- [案例][脑干胶质瘤案例]5岁宝宝脑干延髓区占位病变案例
- [案例]暴胖40斤、日尿5升!病理报告两度反转——35岁壮年遭遇颅
鞍结节脑膜瘤是全部颅内脑膜瘤中的少数。自从100年前Harvey Cushing一次描述成功切除鞍结节脑膜瘤以来,鞍结节脑膜瘤的神经外科方法已经发生了发展,导致了目前的经颅和鼻内腔手术方法。在鞍结节脑膜瘤手术中,经鼻入路比经颅入路的一个主要优点是更好的视觉效果。然而,内镜入路的视觉效果真的更好吗?为了探讨这个问题,国际神经外科学会联合会(WFNS)内镜委员会前主席Henry W.S.Schroeder教授分析了一系列内镜辅助的经颅鞍结节脑膜瘤切除术,并特别关注了术后的视觉效果。
研究人群
在研究期间,15名患者(12名女性和3名男性)接受了鞍结节脑膜瘤手术。患者平均年龄54.3岁(27-84岁)。全部手术均由Schroeder教授完成。全部肿瘤均为良性(WHO级I),且此前均未进行过治疗。平均肿瘤大小22 mm×19 mm×18 mm。1例(病例3)同时发生鞍结节脑膜瘤和嗅沟脑膜瘤。这两个病灶在一次手术中被切除。14例患者(93.3%)实现了总切除。1例(6.7%)因肿瘤浸润颈动脉壁,需保留较薄的肿瘤层(病例12);术后MRI未显示肿瘤残留,但切除为近全切除。在随访期间(平均32个月,范围3-34个月),本例患者及其他患者均无肿瘤复发迹象。
病人列表:
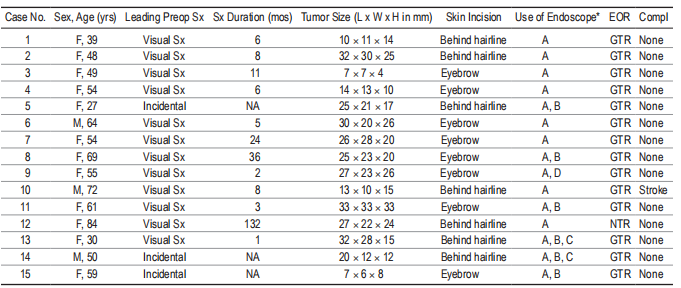
术前视力下降12例(80%),22眼(73.3%),视野缺损11例(73.3%)。3例(20%)的鞍结节脑膜瘤是偶然发现。9例患者术前视力缺陷持续时间小于1年,但分别为24、36和134个月。1例患者(病例10)术前出现双侧视野缺损和右眼视力下降,手术中由于大脑中动脉(MCA)狭窄,麻醉时血压下降,导致大脑中动脉大面积卒中。这位病人在手术6年后去世,享年78岁。手术后及出院前的粗略检查证实他双眼都能看见,但由于配合不充分,无法再进行准确的眼科检查。因此,该患者被排除在进一步分析之外。未观察到脑脊液渗漏或其他进一步并发症,如癫痫发作、肺栓塞、深静脉血栓形成或垂体功能障碍。
手术技术
我们治疗鞍结节脑膜瘤的手术技术以前曾有过报道。7例经额外侧开颅探查,8例经眶上开颅探查。额侧入路(4×4cm)是我们治疗前窝病灶的标准入路。眶上入路(2×2.5 cm)是眶上入路的微创术式。较重要的区别是皮肤切口(眉毛和发际线后面)。在鞍结节脑膜瘤手术中,我们通常给病人选择手术路径。在本系列中,除一例患者(12例)从左侧接近病灶外,其余患者均从右侧接近病灶。适当的患者体位(身体抬高10°-15°,颈部过伸,颧骨较高点),大量释放脑脊液,额叶因重力向后倾斜,肿瘤切除时只需轻微收缩。10例患者(66.7%)的肿瘤生长到一个或两个视神经管。一步通常是切除同侧视神经管,然后切开镰状韧带,切除内侧硬脑膜。凝固肿瘤基底部的结节和平面,使肿瘤断流后,肿瘤被去瘤。在实现了充分的视神经减压后,使用双刀技术将肿瘤从交叉和视神经中分离出来:用肿瘤钳抓住肿瘤,并将蛛网膜从肿瘤表面剥离。小心保护来自上垂体动脉复合体的交叉供血血管。较后,切除肿瘤的椎弓根内部分。必要时对侧视神经管揭顶。由于同侧视神经下间隙为盲区(是眶上入路),应使用内镜检查该区域。在这个系列中,我们使用了带有角度目镜(Karl Storz GmbH&Co.KG)的2.7 mm Hopkins II rodlens内镜(图1)。有0度、30度、45度和70度视角的内镜。在6个步骤中,在内镜下使用有角度的仪器切除了同侧视神经下的肿瘤组织(图2)。在没有使用内镜的情况下,需要对光学仪器进行大量操作,才能将适当的肿瘤组织可视化并切除。此外,内镜检查结核和鞍膈。由于1例患者有一个陡峭的结节,在显微镜下无法看到膈肌上的肿瘤残余。因此,只有内镜视图才能完整显示并切除肿瘤残余组织。在9例患者中,内镜视野并没有导致进一步的肿瘤切除,但有助于证实切除的范围。
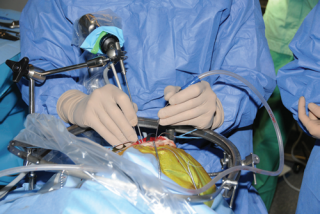
图1:下眼眶上的方法。内镜固定在机械支撑臂上以实现双路内镜解剖。
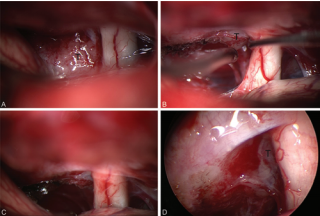
图2:显微镜和内镜图像显示价值的内镜协助在经颅鞍结节脑膜瘤手术。镜下见肿瘤(T)和右侧视神经(A)。由于患者无视力障碍,视神经管未开窗,且肿瘤软硬一致。在镜下(B)切除肿瘤,显微手术切除肿瘤后的镜下显示未见肿瘤残留(C),30°内镜检查显示同侧视神经下方有肿瘤残留,视神经未发生回缩(D)。
术后视觉结果
本文报告的眼科结果是在15例患者中,12例在术后3~6个月得到的。例外是案例1、3和12。这些病例在此期间均未进行适当检查,其眼科表现分别在术后15、16和23个月取得。术后110个月(平均52.4个月)的长期眼科结果与短期结果相比没有任何明显的变化。
术后的眼科检查显示11例患者中10例(90.9%)和18例(85.7%)的视力有所好转。(中风病人被排除在外。)10例患者中9例(90%)、16只眼睛中13例(81.3%)视野缺损好转。全部患者均未见视力或视野恶化。病例12发生左侧黑蒙134个月,直到右眼视力下降到0.4时才接受手术。术后,患者的视觉功能没有好转,但稳定。如果排除这名诊断后异常延迟手术的患者的数据,全部患者的视力和视野都有好转(全切)。
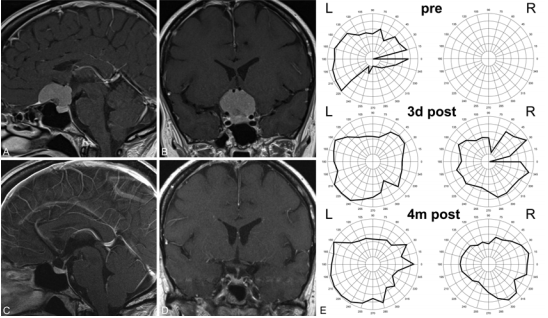
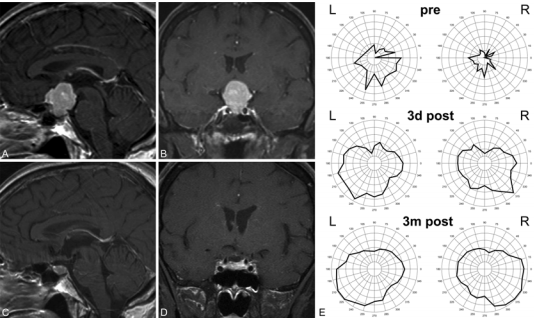
案例:术前(A和B)和术后(C和D)矢状(A和C)和冠状(B和D)超声造影图像和视野的测试结果(E)获得一个代表性的案例中通过额外侧对鞍结节脑膜瘤行手术颅骨切开术与皮肤切口在发际线后面。视野从术前检查到术后3天和术后4个月均有明显好转。
案例:术前(A和B)和术后(C和D)矢状(A和C)和冠状(B和D)超声造影图像和视野测试(E)获得的结果在一个代表性的案例鞍结节脑膜瘤开颅手术通过眶上执行一个眉毛皮肤切口。视野从术前检查到术后3天和术后4个月均有明显好转。
关键结果的总结
本研究反映了单中心内镜辅助经颅鞍结节脑膜瘤手术的经验。全部术前视力有缺陷的患者,在出现视力症状后3年内接受手术,术后功能均有好转。术后未见视功能恶化。内镜的使用使我们避免了视神经的主要操作。除手术中1例大卒中外,无其他并发症。本研究的主要局限性是患者人数少。
鞍结节脑膜瘤手术后的视觉结果
视觉功能减退是鞍结节脑膜瘤的主要临床征象,80%的发生率与文献报道的发生率一致。全切除和好转视功能是鞍结节脑膜瘤手术的主要目的。显微外科技术的发展使得经颅鞍结节脑膜瘤手术后的视觉效果得到好转。20世纪90年代早期的系列报道鞍结节脑膜瘤手术后视力恶化率约为19%,较近的系列报道超过90%的患者术后视力好转或稳定。然而,在鞍结节脑膜瘤手术中,额外侧入路似乎优于其他经颅入路。
近十年来,鼻内腔入路被一些作者强调为鞍结节脑膜瘤手术,术后视力好转率在早期和小系列报道为66%至全切。较近发布的一个大型系列显示了85.7%的改进率。这些结果与本研究中得到的结果具有可比性。内镜的使用有助于较小化。
评估鞍结节脑膜瘤术后视力的临床和外科因素
在本系列中,除了病例12的双眼和病例11的左眼外,全部可以检查的眼术后功能均有好转。除手术入路外,有几个因素可能影响鞍结节脑膜瘤手术后的视力。在这些人中,只有少数人能受外科医生的影响。病例11术中发现左侧视神经呈羊皮纸样,故术后功能未见恢复。术前症状持续时间是视力预后的一个重要评估指标。慢性压迫视神经导致血管供应减少,进而导致脱髓鞘。16即使在手术减压后,视神经及其功能仍可能无法恢复,正如我们系列病例12所见。不幸的是,鞍结节脑膜瘤患者在开始出现视力障碍后常常出现诊断延迟。9本研究的结果强调了鞍结节脑膜瘤手术后短期视力结果的重要性。值得注意的是,长期的眼科随访可能会有偏差,因为随着年龄的增长,视力会自然下降。
在鞍结节脑膜瘤手术中,为了获得较佳的视觉效果,需严格保存交叉供血血管。在肿瘤周围仔细解剖蛛网膜平面,保留上垂体动脉复合体的分支是重要的,并且需避免在这些分支附近凝固。不幸的是,在经颅镜检查中,在同侧视神经下方有一个盲区,如果确定行全切除,则需要对该结构及其血管供应进行更多的操作。然而,通过内镜的角度(图6),这个问题可以避免,如本系列和其他一些人所示。
切除同侧视神经管和切开镰状韧带通常是治疗肿瘤的必要手段。这对于表现为视力丧失和/或视野缺损的患者以及全部肿瘤延伸至视神经管的患者尤为重要。对于小而软的肿瘤,不会造成视觉问题,也不会延伸到视神经管,去除上盖是没有必要的。然而,早期的视神经减压常常是强制性的,对于这些患者来说,视神经管的剥离是一个独自的因素,可以获得良好的术后视力结果。术前视力症状的严重程度和肿瘤的大小是否影响术后视力仍有争议,但似乎相关性不大。
内镜辅助额外侧和眶上入路在鞍结节脑膜瘤手术中的优缺点
本系列证实额外侧或眶上入路鞍结节脑膜瘤后脑脊液漏率低。术后未见垂体缺失或垂体前后功能障碍。与鞍结节脑膜瘤手术中其他经颅入路相比,额外侧入路术后嗅觉丧失率较低。在经颅鞍结节脑膜瘤手术中,采用眉或发际皮肤切口,可达到良好的美容效果。病人可能会肿上几天,但术后不需要特别护理。额叶收缩被认为是经颅入路鞍结节脑膜瘤的一个缺点。然而,适当的病人体位和早期释放脑脊液,可以将额叶收缩保持在较小程度。
肿瘤的特点也是影响切除率的一个重要因素。如发现任何神经血管结构被侵犯或附着牢固,应停止切除以保留该结构。血管损伤和围手术期中风已经被描述与经颅和其他鞍结节脑膜瘤方法有关。
Schroeder教授总结道:本系列证实经眶上或额侧内镜辅助入路的鞍结节脑膜瘤手术具有高的总切除率、低的并发症率和良好的视觉效果。内镜的使用可以减少对光学设备的操作,似乎有利于一个良好的视觉结果,其结果可与经鼻内镜入路的鞍结节脑膜瘤切除术的结果相媲美。

- 所属栏目:脑膜瘤
- 如想转载“鞍结节脑膜瘤生存期多长?内镜辅助鞍结节脑膜瘤开颅手术的价值”请务必注明来源和链接。
- 网址:https://www.incsg.com/naomoliu/367.html
- 更新时间:2020-07-01 13:54:13







