WHOⅠ级良性脑膜瘤能活多久?怎么治
发布时间:2022-01-07 16:44:49 | 阅读:次| 关键词:良性脑膜瘤能活多久
- [案例]视路胶质瘤治疗陷困局:近失明患者该如何突破“切不净
- [案例]北美可能再也没有比SickKids更好的儿童医院了
- [案例]脑海绵状血管瘤“吃透”的中脑,脑干出血急送ICU的她如
- [案例]国际颅底教授“零并发症”全切较大颅咽管瘤,35岁精英重
- [案例]6岁男孩车祸“撞出”脑肿瘤,为何“因祸得福”?
- [案例]“虽小,却危及性命” 脑干海绵状血管瘤出血成功手术重
WHOⅠ级良性脑膜瘤能活多久?怎么治?脑膜瘤约占全部原发性中枢神经系统肿瘤的1/3。虽然大多数脑膜瘤为良性(WHOⅠ级),但其位于中枢神经系统,可引起严重并发症和死亡。脑膜瘤的治疗主要基于手术切除。多为良性肿瘤。如果
本文有1849个文字,大小约为9KB,预计阅读时间5分钟
WHOⅠ级良性脑膜瘤能活多久?怎么治?脑膜瘤约占全部原发性中枢神经系统肿瘤的1/3。虽然大多数脑膜瘤为良性(WHOⅠ级),但其位于中枢神经系统,可引起严重并发症和死亡。脑膜瘤的治疗主要基于手术切除。多为良性肿瘤。如果可以早期诊断,应在使用肿瘤前进行手术。不要损害周围的脑组织和重要的颅神经、血管。
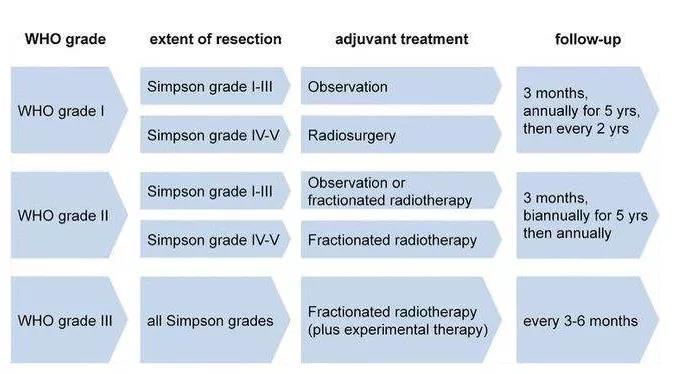
图:脑膜瘤分级、手术切除程度、辅助治疗及随访策略
然而,一些晚期肿瘤,不能进行全切除。对于无法手术的晚期肿瘤,在肿瘤活检后,仅进行减压手术以延长寿命。恶性可以补充放射治疗。脑膜瘤术后平均生存期为9年,另有报道脑膜瘤术后10年生存率为43%~78%。脑膜瘤系良性肿瘤,其复发引人注意,提高手术级别对降低复发率至关重要。良性脑膜瘤能活多久?且看下表。

图:脑膜瘤分级、手术切除程度、辅助治疗及随访策略
治疗脑膜瘤患者时,需要在肿瘤的根治与避免治疗带来的神经系统损伤之间进行权衡。在决定脑膜瘤的较佳治疗时,患者特异性因素(有无症状、年龄、共存疾病)、脑膜瘤相对于关键脑部结构和区域的位置,以及脑膜瘤的组织病理学特征(WHO分级)都是重要因素。
根据这些特征,良性(WHOⅠ级)脑膜瘤患者的初始治疗措施可采取外科手术、外科手术联合放疗或单纯放疗。此外,对于一些病灶较小、无症状或症状轻微的患者,可能只需监测肿瘤生长的证据,推迟初始治疗。
初始治疗方法
治疗脑膜瘤患者时,需要在根治肿瘤与避免治疗相关神经系统损伤之间权衡利弊。在决定脑膜瘤的较佳治疗方案时,患者特异性因素(有无症状、年龄和共存疾病),以及脑膜瘤相对于关键脑部结构和区域的位置都是重要因素。
根据这些特征,初始治疗措施可能采取外科手术、外科手术联合放疗或单纯放疗(流程图1)。此外,对于一些病灶较小、无症状或症状轻微的患者,可能只需监测肿瘤生长的证据,延迟考虑初始治疗。
脑膜瘤的推定诊断—根据临床情况和神经影像学特征,以下方法可以假定较可能的诊断是脑膜瘤。
虽然迄今为止脑膜瘤是以硬脑膜为基底的强化、散在肿块病变的较常见原因,但鉴别诊断还包括其他肿瘤(例如转移癌、淋巴恶性肿瘤、孤立性纤维性肿瘤/血管外皮细胞瘤)、炎性病变(例如结节病)和感染(例如结核)(表2)。不典型的神经影像学特征可能提示,以硬脑膜为基底的肿块是除良性(WHOⅠ级)脑膜瘤以外的其他病变(表3)。
正在考虑采取观察或经验性放疗的患者可能受益于更广泛的系统评估,以帮助排除其他病因,特别是当影像学特征不典型时。(参见“脑(脊)膜瘤的流行病学、病理、临床特征和诊断”,关于‘诊断性评估’一节)
较小的无症状脑膜瘤—许多脑膜瘤是在因与肿瘤无关的症状或事件行神经影像学检查(MRI或CT)时偶然发现的。此类肿瘤可能长期保持大小不变或仅以较慢的速度生长。因此,对大多数瘤体较小且无症状的脑膜瘤患者采取观察的方式是顺利的;仅当瘤体明显增大或出现症状时才开始治疗[1-5]。我们通常认为直径不超过大约2cm的无症状肿瘤是较小的,但这不是的临界值,还需考虑其位置。
许多选择观察的患者从未出现症状或影像学进展,因而始终不需要手术或放疗。但目前尚未前瞻性地充分明确长期无进展生存率。一篇meta分析纳入20项回顾性研究、2130例影像学诊断的新发无症状脑膜瘤患者,其中51%采用主动监测[4]。平均随访时间4年左右,出现症状的汇总风险为8%,采取干预措施的汇总比例为25%(95%CI 7.5-48)。至采取干预措施的平均时间为25个月。出现症状的危险因素为瘤体直径≥3cm和存在瘤周水肿。在316例切除的肿瘤中,94%证实为Ⅰ级脑膜瘤。
对于瘤体较小、无症状的脑膜瘤,我们的处理方法是在3-6个月后使用MRI或CT再次评估患者。如果患者仍无症状且没有肿瘤生长的证据,此后3-5年每年对患者进行1次神经影像学监测,之后只要患者仍适合接受干预,则每2-3年进行1次。也有人提出对新发脑膜瘤患者根据危险因素情况采用强度更低的影像学监测,若10年后肿瘤无进展,则停止神经影像学监测[5]。
观察等待策略特别适用于年龄较大的患者以及存在严重共存疾病或期望寿命有限的患者。对于相对健康的较年轻患者,由于预期的肿瘤进展必然需要治疗,所以治疗性干预的门槛较低[6]。
较大或有症状的脑膜瘤—对于有症状的脑膜瘤,以及瘤体较大、正在扩张、正在浸润或伴周围组织水肿的无症状脑膜瘤,可行的话应采取手术切除。脑膜瘤位于手术可及的部位时,优选完全手术切除,因为完全切除瘤体及附着的硬膜可以实现治愈。(参见下文‘切除范围’)
神经外科领域已取得多项进展,包括显微外科技术、更精良的术前影像学技术和术中影像学引导技术,从而拓展了神经外科医生的能力,可切除先前认为只能部分切除甚至不能切除的病灶,同时尽量减少了对正常脑组织的损害。内镜下经鼻手术的进展也使前颅底及斜坡区的肿瘤更易切除[7]。
对于不典型脑膜瘤(WHOⅡ级)和恶性脑膜瘤(WHOⅢ级)的初始治疗,即使手术切缘阴性,复发风险也较高,所以通常采取手术联合放疗。(参见“非典型性和恶性(WHOⅡ级和Ⅲ级)脑膜瘤的治疗”,关于‘手术切除’一节)
切除范围—与部分切除相比,完全切除(可行的话)能够好转局部控制情况和无进展生存,且不受脑膜瘤分级和其他预后因素的影响[8-11]。完全手术切除应该包括切除脑膜瘤上附着的硬膜。
现在采用Simpson分级系统描述外科手术切除的范围:
●1级,完全切除,包括附着的硬膜及任何异常的骨质
●2级,完全切除,凝固附着的硬膜
●3级,完全切除,不切除或不凝固附着的硬膜
●4级,次全切除
●5级,只进行肿瘤活检
一些研究表明完全切除良性脑膜瘤能带来总体生存优势,这些研究开展的时间要早一些,通常是在辅助使用现代适形放疗技术治疗有残余病灶的患者之前。使用现代辅助放疗技术治疗残余病灶的结果似乎与更的手术治疗相当,并能尽量减少治疗相关的神经功能障碍。(参见下文‘部分切除后放疗’)
当代临床实践中,外科手术旨在尽可能广泛地切除病灶,同时尽量减少神经功能障碍。切除的范围各异,取决于肿瘤位置、有无浸润的影像学证据以及患者术前状态(例如神经功能障碍、共存疾病)。
●对于位于大脑凸面、嗅束沟、矢状窦前1/3处的肿瘤,以及某些小脑幕肿瘤和后颅窝肿瘤,通常尝试完全切除。
●对于不易接近的肿瘤,例如累及后矢状窦区或斜坡区的肿瘤,可能更适合部分切除,而不是完全切除。残余肿瘤可以在术后给予放疗,特别是性质为不典型或恶性时。(参见下文‘部分切除后放疗’)
●对于不能接近的肿瘤,例如累及蝶骨翼内侧或海绵窦的肿瘤,可能需要单纯活检或无组织诊断的治疗。根治性放疗是这些病例的优选治疗。(参见下文‘不可切除的脑膜瘤’)
由于脑膜瘤是血管性肿瘤,所以对于经过仔细筛选的颅底脑膜瘤或大脑半球凸面较大脑膜瘤(推定的供血动脉不易接近),术前栓塞可能有助于增加肿瘤的可切除性[15-18],但尚无严格实施的前瞻性研究,且其应用存在很大差异。一些纳入多达200例患者的回顾性病例系列研究报道,术前栓塞的并发症发病率为3%-13%,大多数并发症轻微而短暂[19]。少见的严重或长期并发症包括瘤内出血、脑卒中和颅神经病变。如果需要进行术前栓塞,可以在手术前一日进行该操作。

- 所属栏目:脑膜瘤
- 如想转载“WHOⅠ级良性脑膜瘤能活多久?怎么治”请务必注明来源和链接。
- 网址:https://www.incsg.com/naomoliu/1467.html
- 更新时间:2022-01-07 16:33:16
- 上一篇:嗅沟脑膜瘤严重吗?嗅觉丧失通常是的症状
- 下一篇:内侧蝶骨嵴脑膜瘤什么时候需要手术?







