放疗失败、肿瘤反扑!颅底脑膜瘤的“第一刀”,你真的准备好了吗?
发布时间:2025-12-24 10:51:03 | 阅读:次| 关键词:放疗失败、肿瘤反扑!颅底脑膜瘤的“第一刀”,你真的准备好了吗?
- [案例]与瘤共存6年,是什么让少年决定在9天后与脑瘤“断舍离”
- [案例]“两次出血、视力骤降、举步维艰,求医不得的我快被丘
- [案例]以为是近视,没想到是脑动静脉畸形“绑架”了视神经!
- [案例]从反复出血到重获新生:一位延髓海绵状血管瘤患者的四
- [案例]3岁女儿急性脑出血被送上救护车,良性病变竟成“催命符
- [案例]脑干胶质瘤DIPG竟是“儿童杀手”!INC国际儿童大师Rutka教
病例一呈现56岁女性岩斜区脑膜瘤患者,首次手术后十年出现复发。虽经伽玛刀治疗维持八年稳定期,肿瘤最终仍进展至海绵窦区域,累及多组颅神经,需行再次手术。病例二为48岁男性中颅窝巨大脑膜瘤患者,首次次全切除后残余肿瘤持续生长,即使补充放疗干预,肿瘤仍显著增大并包裹颈内动脉,导致永久性眼肌麻痹未能恢复。这两个发表于权威学术期刊的典型案例,清晰揭示了颅底脑膜瘤治疗的核心临床现实:首次治疗决策的质量是决定患者走向治愈或陷入治疗困境的关键分水岭。
颅底脑膜瘤的临床特征与治疗现状
脑膜瘤在成人颅内肿瘤中占比约15%,通常表现为边界清晰、生长缓慢的良性肿瘤,极少侵犯神经组织,通过手术干预可获得良好预后。全切手术因其根治性特点,目前仍是脑膜瘤的首选治疗方案。尽管位于大脑半球的脑膜瘤多数可实现完全切除,但邻近颅神经及重要静脉窦的颅底脑膜瘤,其手术治疗仍面临重大挑战。由于病灶紧邻重要神经血管结构,此类部位的不完全切除更为常见,这常是权衡手术致残风险后的无奈选择。虽然颅底手术技术的进步已在一定程度上降低致残率对切除范围的限制,但完全切除肿瘤及其硬膜附着点,同时不可避免损伤区域血管和颅神经,仍是导致较高致残率和死亡率的主要障碍。

临床常见疑问与治疗困境
"手术风险较大,能否直接选择放疗?或先行部分切除,后续再补充放疗?"这是众多颅底脑膜瘤患者的共同疑问。然而,临床实践显示实际情况往往更为复杂。当放射治疗未能有效控制病情时,部分脑膜瘤不仅会继续生长,甚至可能出现快速增长现象,使后续治疗陷入被动局面。
典型案例详细分析
病例一:十年复发进程
56岁女性患者于1981年接受右侧蝶岩斜区脑膜瘤切除术。1991年(患者66岁时)随访MRI显示内听道内侧及上方出现小型肿瘤复发(图1A)。患者接受伽玛刀治疗后,影像学随访保持稳定直至1999年,此时出现右侧面部感觉异常、面肌痉挛及进行性共济失调(图1B)。2001年随访影像学检查显示脑膜瘤在过去两年显著进展(图1C)。肿瘤累及右侧岩斜缘,延伸至右侧海绵窦及视神经管,并填充蝶鞍,向左侧海绵窦延伸。临床再评估显示症状进展:右侧面肌无力加重,第III、V、VI对颅神经右侧不全麻痹,伴发声及轻度构音障碍。患者最终接受经岩骨前入路显微镜下肿瘤切除。术中发现沿斜坡后方、垂体窝内及双侧海绵窦存在残留脑膜瘤,因部分肿瘤组织与脑干粘连紧密,切除范围受限。术后患者定期随访监测。
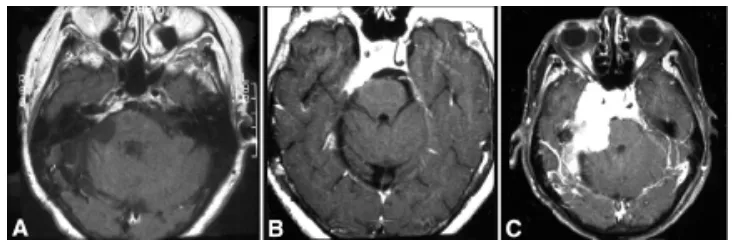
病例二:多次治疗仍进展
48岁男性患者,表现为完全性眼肌麻痹(第III、IV、VI对颅神经受累)伴三叉神经第一支分布区感觉减退。磁共振成像显示左侧中颅窝巨大强化占位(4.5×4.5×4.0厘米),累及海绵窦,压迫海绵窦段颈内动脉及蝶鞍,向前延伸至视神经管,向后进入左侧环池(图2A)。血管造影显示肿瘤压迫致左侧颈内动脉狭窄。经眶颧颧入路切除左侧海绵窦脑膜瘤过程中,因球囊闭塞单光子发射计算机断层扫描显示皮层灌注缺损,未对颈内动脉壁的侵袭性肿瘤进行激进切除。术后即刻MRI显示左侧海绵窦残留肿瘤大小为1.8×1.5×1.0厘米,9个月后增大至2.2×2.3×3厘米(图2B)。3年后随访MRI显示残留肿瘤生长,遂行放射外科治疗。放射外科治疗4年后,常规随访显示肿瘤显著增大至5.5×5.0×5.0厘米(图2C)。MR血管造影显示颈内动脉因肿瘤包裹而狭窄。患者经左侧眶颧颧开颅再次手术,显微镜下切除复发性脑膜瘤的颞颞下及颅内部分。患者术后无新增神经功能缺损,但左侧完全性眼肌麻痹未改善。
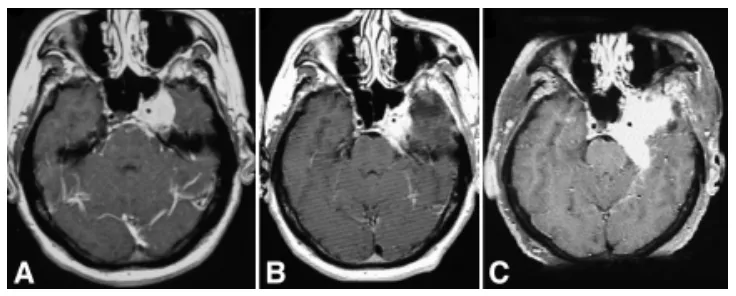
国际研究数据支持
除上述案例外,INC国际神经外科医生集团旗下世界神经外科顾问团(WANG)成员、世界神经外科学院前院长William T. Couldwell教授在《Patterns of skull base meningioma progression after failed radiosurgery》研究中,共分析13例良性颅底脑膜瘤(世界卫生组织I级)病例。这些病例在放射外科治疗作为主要或辅助治疗后均出现进展。研究显示部分肿瘤在放射外科治疗后立即表现出快速生长,另一部分呈延迟进展。无论进展时间间隔如何,肿瘤一旦开始生长就可能呈现侵袭性特征,且治疗失败可能在治疗后很长时间发生。鉴于接受良性肿瘤立体定向放射外科手术的患者数量持续增加,必须特别关注此类重大事件,并对所有放射外科术后患者进行谨慎的长期(超过10年)随访。
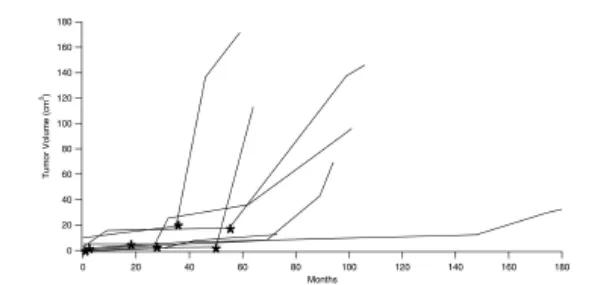
图3通过曲线示意图展示肿瘤生长随时间变化规律,清晰显示初始次全切除术后肿瘤体积变化,经放射外科治疗(星号标记)后,最终需行二次切除术的典型进程。
首次手术的关键意义
在神经外科领域,特别是颅底脑膜瘤手术中,"第一刀"是决定患者长期预后及生命质量的关键因素。首次手术的质量直接决定患者的最终预后。其重要性主要体现在以下方面:
解剖位置的特殊性决定手术难度
颅底作为大脑与颅骨连接的"交通要道",密集分布着控制视觉、听觉、面部表情、吞咽功能的关键神经,以及为大脑供血的主要血管。任何细微损伤都可能引发严重后果:损伤大血管可导致致命性出血或脑卒中,触及颅神经或脑干则可能引起失明、面瘫、呼吸困难乃至昏迷。首次治疗时,脑内解剖结构相对清晰,术中医生能较好区分肿瘤与正常组织,肿瘤切除率较高,神经血管保护效果较好。但若因肿瘤残留或复发需再次手术,脑内大量粘连与瘢痕组织将使肿瘤辨认与分离变得异常困难,常导致肿瘤切除不满意,这也是反复手术患者效果递减的主要原因。
首次手术全切是预防复发的最佳机会
若首次手术切除率不足,肿瘤难免复发,再次手术难度显著增加。若能在首次手术实现最大程度切除,则为后续放化疗奠定良好基础,显著延长复发周期。而多次不彻底的手术联合盲目放疗,往往不能从根本上解决问题。
首次手术失败的后果
肿瘤快速复发:若残留病灶过多,复发不可避免
治疗难度倍增:术后粘连与结构改变使二次手术风险显著增加,切除率下降,神经损伤风险升高
需要强调的是,成功的手术机会往往只有一次。若首次手术效果不理想,可能意味着患者需要承受不必要的痛苦和后遗症,因为迟早需要再次手术干预。是选择通过精准规划一次解决问题,还是经历曲折治疗路径后追悔莫及,这值得每位患者和医生深思。
首次手术失败的后果主要包括肿瘤快速复发和治疗难度倍增。若残留病灶过多,复发将不可避免;而术后粘连与结构改变会使二次手术风险显著增加,切除率下降,神经损伤风险升高。需要强调的是,成功的手术机会往往只有一次。若首次手术效果不理想,可能意味着患者需要承受不必要的痛苦和后遗症,因为迟早需要再次手术干预。是选择通过精准规划一次解决问题,还是经历曲折治疗路径后追悔莫及,这值得每位患者和医生深思。

- 所属栏目:脑膜瘤
- 如想转载“放疗失败、肿瘤反扑!颅底脑膜瘤的“第一刀”,你真的准备好了吗?”请务必注明来源和链接。
- 网址:https://www.incsg.com/huanzhegushi/naomoliu/7311.html
- 更新时间:2025-12-24 10:43:31







